A papillomavírus fertőzés az, ami most az egész világ ajkán van. Kiderült, hogy a szemölcsök és kisebb bőrképződmények (papillómák) megjelenését okozó vírus nőknél és férfiaknál a nemi szervek daganatos megbetegedésének, valamint végbél- és torokrák kialakulását okozhatja. Azok az oltások, amelyeket arra terveztek, hogy megvédjék az embert a vírus legveszélyesebb törzseitől, maguk is súlyos reakciókat válthatnak ki.
A papillomavírus fertőzés típusai
A szemölcsöket és a méhnyakrákot ugyanazon vírus két különböző típusa (úgynevezett törzsek) okozza. Ha csak a papillomavírus-fertőzés tényét határozzuk meg, az nem jelenti azt, hogy egy személynél papillomavírus-rák alakul ki: ez akkor lehetséges, ha az onkogén csoportból származó törzs bejutott a szervezetbe. Ugyanakkor bármely törzzsel való fertőzés növeli annak kockázatát, hogy egy másik típusú vírus behatoljon a szervezetbe.
Összesen mintegy 600 papillomatosis vírus törzset izolálnak, amelyek a héjukon elhelyezkedő fehérjék készletében és sorrendjében különböznek egymástól. A tudósok 27 fajra és 5 nemzetségre osztják őket.
A rákot okozó képességtől függően a következő típusú humán papillomavírusokat különböztetjük meg:
- Alacsony onkogén kockázatú (a szervezetbe jutásuk nem valószínű, hogy rákot okoz). Ezek a 3-as, 11-es, 32-es, 34-es, 40-44-es, 6-os, 51-es, 61-es, 13. 72-es és 73-as vírusok.
- Átlagos onkogén kockázattal rendelkezik. Ezek a 35, 53, 30, 52, 45, 56, 58 törzsek. A bőrön és a nyálkahártyákon olyan képződményeket okoznak, amelyek rosszindulatú daganatának valószínűsége nagyobb, mint az első esetben.
- Nagy onkogenitású törzsek. Ez elsősorban a 16-os típusú papillomavírus, amely minden második nőben (41-54%) méhnyakrákot okoz, valamint a 18-as típusú vírus, amely minden tizedik hordozójában provokálja ezt a betegséget. Az erősen onkogén fajták közé tartoznak a 31, 33, 39, 50, 59, 64, 68, 70, 82 számú törzsek is.
A papillomavírus fertőzés veszélye
A papillomatosis vírus tulajdonságai olyanok, hogy akár a bőrben, akár a különböző szervek nyálkahártyájában telepszik meg: szaporodási (férfi és női), nyelőcső, hörgők, szájüreg, végbél. A szem kötőhártyájában is lokalizálható.
A vírus minden törzsének megvan a maga "kedvenc" lokalizációja. Tehát a legveszélyesebb 16-os és 18-as típusok, amikor eltalálják, azonnal a nemi szervekhez „mennek", az alacsony onkogén 6-os és 11-es vírusok pedig a szeméremtestet és a perineumot érintik, és ott genitális szemölcsök kialakulását okozzák. Ugyanezek a törzsek papillomatózist okozhatnak a légúti traktusban egy gyermeknél, ha természetes úton születik genitális szemölcsös anyától.
A fertőzés után nem mindig alakul ki súlyos tünetekkel járó betegség. Éppen ellenkezőleg, a betegség leggyakrabban észrevétlen marad, és nem vezet súlyos következményekhez.
A humán papillomavírus fertőzés legveszélyesebb szövődményei a következők:
- méhnyakrák. Nőknél a 16-os vagy 18-as típusú humán papillomavírus fertőzés következtében fordul elő. Bebizonyosodott, hogy ez a betegség nem fordul elő papillomavírus hiányában. És ha korábban a méhnyakrák erózióból vagy ektropióból történő kialakulásáról beszéltek, most ezt felülvizsgálták és megtagadták;
- rektális karcinóma. Ennek, az első betegségtől eltérően, más okai is lehetnek;
- torokrák. Egy 16-os típusú vírus is okozza;
- tüdőrák, amely akkor fordulhat elő, ha 16, 18, 11, 2, 6, 30 típusú vírussal fertőzött;
- légzési elégtelenség, amely rosszindulatú papillómák növekedésével alakul ki a légutakban (gége, légcső);
- kontaktvérzés a szemölcsökből. Ha a szeméremtesten, a perineumban vagy a hüvelyben vannak, akkor a szex provokálja őket. Eltérő lokalizáció esetén (orrban, szájban) vérzést válthat ki, ha más tárgyakkal mechanikusan megsérül.
Hivatalos források szerint évente alig félmillió (470 000) új méhnyakrákos esetet regisztrálnak a világon, amelyet ez a vírus okoz. Évente 233 000 nő hal meg ebben a betegségben. Ez az onkológiai megbetegedés a 2. helyre teszi a gyakoriságot a nőgyógyászati daganatos megbetegedések között (első az emlőrákban), és az 5. helyre a nők halálozási okai között. Leggyakrabban a 40 év alatti nők méhnyakrákban halnak meg.
Átviteli útvonalak
A papillomavírus rendkívül gyakori. A modern adatok szerint a világ lakosságának 90%-ában megtalálható.
Hogyan terjed a humán papillomavírus:
- szexuálisan (bármilyen szexszel). Az óvszer csökkenti a testbe való behatolás lehetőségét (óvszer használatával 37, 8, anélkül pedig 89, 3%), de nem akadályozza meg teljesen a fertőzést: a latex pórusainak átmérője úgy van kialakítva, hogy megakadályozza a spermiumok kialakulását, míg a vírus mérete túl kicsi;
- háztartási módon, amikor a vírus áthatol a sérült bőrön. Ez történik a medencében, fürdőben, közös törölközők, manikűreszközök, edények használatakor;
- anyáról gyermekre, szülés közben: gyakrabban - önálló szülésnél, de császármetszéssel is előfordulhat, hogy a vírus a gégehártyákra kerül;
- nyállal - csókokkal;
- érintkezés - papillómák, szemölcsök vagy kondilomák dörzsölésekor vagy vágásakor a bőrön vagy a nyálkahártyán, ahol az integritás megsérül. Általában így történik az önfertőzés.
Ha egy személy immunitása erős a vírus bejutásakor, akkor kicsi a valószínűsége a betegség kialakulásának: valószínűleg a mikroba inaktív állapotban marad. A betegség kialakulásának kockázata nő, ha:
- a szexuális tevékenység korai (16 év előtti) kezdete vagy legalább a simogatás;
- a szexuális partnerek gyakori (több mint 3 évente) cseréje;
- genitális fertőzések, például visszatérő rigó, chlamydia, gonorrhoea, ureaplasmosis;
- abortuszt végeztek;
- a méhnyak betegségei: erózió, ektropion;
- állandó stressz;
- rossz szokások: dohányzás, alkoholizmus;
- fogamzásgátló tabletták hosszú távú használata;
- az anyagcsere folyamatok megsértése;
- avitaminózis.
A nemi szemölcsök jelenléte terhes nőknél császármetszés jelzése - a gyermek légúti fertőzésének elkerülése érdekében. Így nem valószínű, hogy a gyermek "megkapja" a mikrobát az anyától. A vírus onkogén típusait háztartási úton nem továbbítják, mivel a vírust hordozó képződmények nem a bőrön helyezkednek el. Ezért az első "ismerkedés" ezekkel a mikrobákkal általában nemi közösülés során történik, és ez általában serdülőkorban történik. Ez indokolja, hogy intézkedéseket (különösen a vakcinázást) közvetlenül az első szexuális élmény előtt kell megtenni.
Hogyan nyilvánul meg a papillomavírus fertőzés?
A humán papillomavírus tünetei attól függenek, hogy melyik törzs került a szervezetbe, és milyen klinikai formát okozott. Szóval ez lehet:
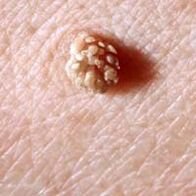
- Papilloma- egyszeres vagy többszörös. Ezek gomba alakú kinövések bőrszínű száron, vagy sárgás, barnás vagy feketés árnyalatúak. Az emlőmirigyek alatti bőrön, a nyakon, a hónaljban, az arcon, valamint a száj, az orr vagy a nemi szervek nyálkahártyáján találhatók. A papillómák gyakrabban fordulnak elő nőknél. Általában ezek csak esztétikai hibák, kellemetlen érzést vagy fájdalmat okozhatnak. Ritkán a papillómák rosszindulatúvá válnak.
- Szemölcsök, beleértve a talpi. Ezek barnás gomba alakú képződmények. A tenyér és a talp területén a legnagyobb súrlódású helyeken fordulnak elő, és nyomásra fájdalmat okoznak. A talpi szemölcsöknek lehet egy szára, amely az egészséges szövetekbe nyúlik. Gyulladhatnak és megsérülhetnek.
- Nemi szemölcsök. Ezek papilláris kinövések, amelyek egymással összeolvadva a karfiolhoz hasonlítanak. Condylomák a nyálkahártyákon képződnek: a nemi szerveken, a perineumban. Ha anális szex következtében keletkeztek, akkor a végbélnyílás körül helyezkednek el. A condylomák a belső szervek nyálkahártyáján is elhelyezkedhetnek: a hólyagban, a belekben. Ez olyan tüneteket okoz, mint a fájdalmas vizelés vagy székletürítés, az élettani funkciók megsértése.
- A méhnyak rákmegelőző betegsége - diszplázia, amelyet a humán papillomavírus okoz – klinikailag nem nyilvánul meg. Ez a betegség gyanítható a kolposzkópia során; a méhnyakcsatornából származó kenet citológiai vizsgálatával kimutatható.
- Méhnyakráknem jelenik meg azonnal. A kezdeti szakaszban nincsenek tünetek. Figyelmeztetni kell a nőt a nemi szervek területén jelentkező viszketéssel, a nemi traktusból származó váladék jellegének megváltozásával (dúsabbá válhatnak, vércsíkok jelenhetnek meg bennük, kellemetlen szagúak lehetnek), menstruációs zavarok, vérzés szex után vagy a ciklus közepén. A későbbi szakaszokban ezt a betegséget a lábak duzzanata (általában az egyik oldalon), a gerinc vagy a hát alsó részének fájdalma jellemzi.
- Bowenoid papulosis. Ez a rákmegelőző állapot neve, amely férfiaknál gyakrabban alakul ki. Jellemzője, hogy különböző számú foltok és plakkok jelennek meg a bőrön, a rózsaszíntől a sárgástól a vöröses-barnáig vagy liláig. Az ilyen plakkok felülete lehet sima vagy szemölcsös; fájdalmasak megérinteni.
- Bowen-kór- Ez egy bőr- és nyálkahártyarák, amely a felszíni réteg sejtjeiből fejlődik ki. Világos vörös bőrhibának tűnik, egyenetlen kontúrokkal, pikkelyekkel és szemölcsös növedékekkel borítva.
Férfiakban a humán papillomavírus egy speciális betegséget - a pénisz laphámsejtes karcinómáját - okozza. Ennek oka egy 16-os típusú vírus. Ez utóbbi megváltoztatja a férfi nemi traktus sejtjeit cigarettafüst hatására, míg a rosszindulatú jelleget a 2-es típusú herpes simplex vírus hatására szerzi meg, ha a férfi DNS tartalmazza a Ras gént, ha PUVA terápia, akkor kemoterápia történt. , vagy a férfi HIV-fertőzött. A laphámsejtes karcinóma másképp néz ki. Ez lehet a bőr fölé emelkedő folt megjelenése szemölcsös növedékekkel a tetején, de úgy is nézhet ki, mint egy fekély, amely tönkreteszi a péniszt. A daganat a fejen vagy a fitymán lokalizálódik.
A humán papillomavírus által okozott végbélrák is gyakoribb a férfiaknál. Főleg nem hagyományos orientációjú embereknél fordul elő. Fájdalmas székletürítés, vér vagy ichor folyás jellemzi a végbélből.
A papillomavírus fertőzés semmilyen formája nem alakul ki azonnal a fertőzés után: 14 naptól több évig is eltarthat (az immunitástól és a kedvező tényezőktől függően), amíg az első tünetek megjelennek.
Diagnosztika
A diagnózis felállításához külső papillómák vagy szemölcsök jelenlétében nem szükséges a papillomavírus elemzése. A fertőzés egyéb klinikai formáinak jelenlétében szüksége van:
- Orvosi vizsgálat:nőknek - nőgyógyász, férfiaknak - urológus.
- Kolposzkópia(nőknek) - a méhnyak vizsgálata mikroszkóp alatt. A vizsgálat során vizsgálatokat végzünk Lugol-oldattal, Papanicolaou tesztet (méhnyakcsatornából és méhnyakból vett kenet), méhnyak biopsziát, kenetet veszünk a PCR módszerrel történő vizsgálathoz és a Digene tesztet.
- Uretroszkópia és rektoszkópia(férfiaknak). A húgycső vagy a végbél vizsgálata során rák- vagy rákgyanús elváltozások biopsziáját is elvégzik, valamint PCR módszerrel és Digene teszttel történő vizsgálatra keneteket is vesznek.
Így a vírus vizsgálatára csak nőgyógyász (női) vagy urológus (férfiak esetében) rendelőjében van lehetőség. Ez a méhnyakcsatornából vagy a húgycsőből származó kenet PCR-vizsgálata, vagy egy Digene-teszt, amelyet biopsziából vagy hámsejtek kaparásából vett anyaggal végeznek.
Kezelés
A humán papillomavírus kezelésének módja a fertőzés formájától függ. Tehát, ha szemölcsökről, papillómákról vagy kondilomákról beszélünk, a kezelést 2 szakaszban végzik:
- A formációt különféle módszerekkel távolítják el. Ez lehet a sebészi kimetszés szikével, lézerrel vagy elektromos árammal történő égetés, ami papillómák és condylomák esetén hatékonyabb. A szemölcsök kezelésére sikeresen alkalmazzák a kriodestrukciós módszert - a kóros szövet nekrózisát folyékony nitrogén segítségével, amelynek hőmérséklete nagyon alacsony.
- Immunmodulátorok kijelölése, amelyek feladata a saját immunitás aktiválása, ami többé nem engedheti meg a vírus „fejét emelni" (a vírust teljesen elpusztító gyógyszereket még nem találták fel).
Ezenkívül fontos biztosítani az újrafertőződés megelőzését: hagyja abba a szexuális kapcsolatot a fertőzött partnerrel (optimális esetben - vegyen részt vele kezelésben), zárja ki a szexuális partnerek gyakori cseréjét, kerülje a fürdők, szaunák, uszodák látogatását.
A humán papillomavírus rák kezelése attól függ, hogy a rákot melyik szakaszban észlelték. Általában három részből áll: a daganat műtéti eltávolítása, kemoterápia és sugárterápia. Az utolsó 2 kezelési módot mikor kell alkalmazni - csak műtét után, műtét helyett vagy előtte és utána egyaránt - az onkológus a vizsgálat után dönt.
A humán papillomavírus fertőzés gyógyítására alkalmas vakcina fejlesztés alatt áll.
Megelőzés
Tekintettel a humán papillomavírus fertőzés veszélyére és jelentős elterjedtségére, számos vakcinát szintetizáltak a humán papillomavírus ellen.
Minden vakcina tanúsítvánnyal rendelkezik, és megfelelt a vonatkozó teszteken. Nem magukat a vírusokat tartalmazzák, hanem a jelzett vírustörzsek kapszulájában található egyedi fehérjéket, ezért nem okozhatnak betegséget. Még a pubertás előtt - 9-14 éves korban - ajánlott elvégezni, vagyis addig, amíg a gyermek állítólag még nem ismeri a vírust. Egyelőre az egyértelmű ajánlások csak a lányokra vonatkoznak, mivel a méhnyakrák csak a vírussal való fertőzés következtében fordul elő, és rendkívül magas halálozási arány jellemzi. A fiúkat is ugyanebben a korban oltják be.
Úgy tűnik, hogy nem talál pénzt, hogy megmentsen egy gyermeket az ilyen súlyos onkológiai betegségektől. Sőt, a világ egyes országaiban, valamint az Egyesült Államok 18 államában az egyik oltóanyag bevezetése bekerült az Országos Immunizációs Menetrendbe. De sok "de" van:
- vizsgálatok azt mutatják, hogy a vakcinák csökkentik, de nem akadályozzák meg teljesen a méhnyakrák kialakulásának kockázatát;
- hivatalos adatok szerint az oltás során észlelt összes mellékhatás 8%-a (az összes beoltott 0, 003%-a) súlyos mellékhatások következménye volt: halálozás, rokkantság, életet és egészséget veszélyeztető betegségek. 56 beoltott felnőtt nő halálozásáról is beszámoltak, de magukkal az oltással nem találtak összefüggést;
- A vakcina hatására néhány tinédzser hőemelkedéssel reagált a magas számra, ami görcsöket váltott ki, néhányan pedig légzési elégtelenséggel, ami halálos. Azt a véleményt fejezték ki, hogy egy ilyen reakció egy bizonyos gén hordozóiban megfigyelhető. Ugyanakkor az oltás előtt az emberi genom vizsgálatát nem végzik el, így nem lehet tudni, hogy a gyermek hordozó-e ennek a génnek;
- vakcinázás után Guillain-Barré-szindrómát regisztráltak - egy olyan betegséget, amelyben a lábak és a karok bénulása (gyakran reverzibilis), izomgyengeség és teljes „leállás" minden izmot érinthet, beleértve a légzőszervieket is;
- thromboembolia fokozott kockázatának eseteit figyelték meg. Ezt a szövődményt 56 főnél észlelték, ebből 19 fő tüdőembóliában szenvedett, ami miatt 4 fő meghalt;
- nem ismert, hogy az oltás hogyan befolyásolja a termékenységet és a terhességet: túl kevés idő telt el a lányok első csoportjainak beoltása óta.
Egyrészt még mindig van bizonyíték arra, hogy a beoltott nők a méhnyak sejtjeinek normális (a Pap-teszt szerint) állapotát legalább 5 évig fenntartják. A védőoltás hosszú távú eredményeiről viszont még korai beszélni. Mindenesetre, ha egy lányt „kiskorától kezdve" megtanítják arra, hogy a megelőző vizsgálatok, beleértve a nőgyógyász által végzett vizsgálatokat is, jót tesznek neki, akkor számíthatunk arra, hogy minden betegség korai stádiumban felismerhető.
Így a szülőkön múlik, hogy beoltatják-e saját gyermeküket vagy sem.















